Vía IntraMed
|
| Viñeta clínica: Una mujer de 67 años se presenta a la consulta con palpitaciones de inicio reciente, letargo y falta de aire, por lo general relacionados con el ejercicio. Se queja de una “agitación” en su pecho. Refiere como antecedentes hipertensión y diabetes tipo II. |
¿Qué factores considerar?
La fibrilación auricular es la arritmia cardiaca más frecuente, su frecuencia aumenta con la edad. Los síntomas que ocasiona incluyen: palpitaciones, letargo, falta de aire y dolor de pecho y aumenta seis veces el riesgo de accidente cerebrovascular.1
Puede ser intermitente (paroxística) o continua (persistente > 7 días a < 1 año), persistente desde hace mucho tiempo (> 1 año), o permanente.
El control de los síntomas es importante, pero la reducción de riesgo de ictus es fundamental.
Considere lo siguiente:
- ¿Son las palpitaciones causadas por una fibrilación auricular?
- ¿Es necesario referir al paciente a un hospital?
- El tratamiento para controlar el ritmo cardíaco y mejorar los síntomas.
- Riesgo de accidente cerebrovascular y las estrategias de prevención del ictus.
- La ansiedad del paciente sobre los síntomas y acerca del tratamiento con anticoagulantes orales.
- Compruebe el latido del corazón apical para detectar el ritmo irregular de la fibrilación auricular.
- Registre la frecuencia ventricular, la presión arterial, y los sonidos cardíacos.
- Los pacientes hemodinámicamente inestables requieren ingreso urgente al hospital.
- Pregunte por el dolor de pecho y por la dificultad para respirar.
- Pregunte acerca de los eventos vasculares como el ictus, ataque isquémico transitorio, y embolia periférica.
- Descarte y documente otras posibles causas de los síntomas: anemia, infarto de miocardio, neumonía y embolia pulmonar.
- Identifique los factores predisponentes para la fibrilación auricular y corrija las causas tratables.
- Enfermedad cardíaca valvular, especialmente estenosis mitral.
- Insuficiencia cardíaca congestiva
- Consumo de alcohol
- Tirotoxicosis
- Hipertensión arterial
- Cardiopatía isquémica
- Problemas pulmonares como la neumonía, embolia pulmonar, tumores.
- Sin causa aparente
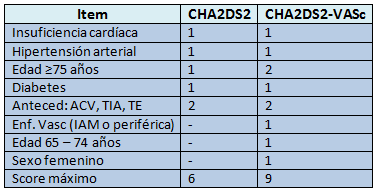
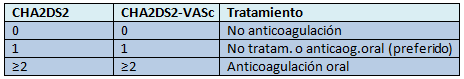
El riesgo anual de accidente cerebrovascular se puede calcular con el score CHA2DS2.2
Los pacientes de bajo riesgo que no requieren ninguna profilaxis pueden ser identificados con el índice CHA2DS2-VASc.3
Calcular la puntuación CHA2DS2 de acuerdo a la presencia de factores de riesgo y luego identificar el riesgo anual de ictus con la puntuación resultante.
Investigaciones
- Confirme el diagnóstico con un ECG de 12 derivaciones y excluya anormalidades tales como un intervalo PR corto.
- Considere la posibilidad de realizar monitoreo
electrocardiográfico de 24 horas (Holter), o un registro con grabador de
eventos (loop) si se sospecha de fibrilación auricular paroxística.
- Exámenes de sangre: hemograma, urea, prueba de electrolitos, de
función hepática, de función tiroidea, de coagulación, glucemia en
ayunas (o HbA1c), y niveles de colesterol.
- El Ecodoppler cardíaco es útil para evaluar la función ventricular izquierda o un presunto defecto valvular.
Derivar al cardiólogo (o especialista en el manejo de arritmias si está disponible).
- Con urgencia si el paciente tiene nueva aparición fibrilación auricular (<48 horas) o hay inestabilidad hemodinámica.
- Cuando el paciente tiene fibrilación auricular paroxística para establecer la medicación preventiva.
- Cuando hay dificultades para lograr el control adecuado de la frecuencia cardíaca.
- Si hay enfermedad cardíaca coexistente tales como enfermedad coronaria o valvular.
- Los síntomas se mantienen a pesar del control adecuado de la frecuencia cardíaca.
- Si es relativamente joven (sin guía definitiva pero por lo general <60 años).
- Si la fibrilación auricular está relacionada con insuficiencia cardíaca.
- Si la fibrilación auricular es secundaria a una causa corregible.
Comience inmediatamente.
Inicialmente, el objetivo de control de la frecuencia cardíaca en reposo < 100-110 latidos / min, pero el control debe ser más estricto si los síntomas se mantienen (80 latidos / min) 5
Iniciar Bisoprolol 2,5 mg (1,25 mg en pacientes de edad avanzada) y titular dosis crecientes con incrementos de 1,25 mg cada 1-2 semanas hasta que se alcance la frecuencia cardíaca objetivo o hasta la dosis máxima tolerada (no más de 10 mg al día).
Los bloqueadores β están contraindicados en la insuficiencia cardiaca aguda, enfermedad pulmonar obstructiva grave, asma, y en la enfermedad arterial periférica grave. Los síntomas de hipoglucemia pueden estar enmascarados en los pacientes diabéticos.
Si bloqueadores β no son tolerados o están contraindicados, las alternativas incluyen:
- Diltiazem (de liberación lenta, a partir de 90
mg dos veces al día, aumentando a 120 mg dos veces al día si la
frecuencia cardiaca permanece sin controlar).
- Verapamilo (a partir de 40 mg tres veces al día, que se incrementará en 40 mg cada 1-2 semanas para pasar a una preparación de acción prolongada una vez que se controla la frecuencia cardíaca).
La Digoxina es una alternativa para los pacientes sedentarios de edad avanzada (> 80 años). Comenzar en 62,5 ug diarios y titular hacia arriba con incrementos de 62,5 ug cada 1-2 semanas. La dosis habitual de mantenimiento es de 62,5 a 250 ug al día.
Compruebe urea y electrolitos antes de comenzar, después de un cambio de la dosis, y después anualmente. Monitoreo de nivel de digoxina al menos 1 semana después de un cambio de dosis, posteriormente sólo si se sospecha toxicidad.
Reducción del riesgo de accidente cerebrovascular
Comience tan pronto como sea posible después del diagnóstico.
- La aspirina ya no se considera un tratamiento5
- Los pacientes de bajo riesgo no requieren tratamiento.
- En los pacientes de mayor riesgo se recomiendan los anticoagulantes orales, que pueden iniciarse en la atención primaria.
- Las caídas o el riesgo de caídas no son contraindicaciones para
la anticoagulación oral, pero su investigación es importante antes de
iniciar el tratamiento.
- La Warfarina tiene como objetivo un RIN (2,0-3,0) con lo que se reduce el riesgo de ictus en un 68% en todos los rangos de edad.
- Los agentes más nuevos (dabigatrán, rivaroxaban y apixaban) son al menos tan eficaces como la warfarina y no requieren monitoreo sanguíneo. En comparación con la Warfarina reducen el riesgo de hemorragia intracraneal en casi un 50%, pero aumentan ligeramente el riesgo de hemorragia gastrointestinal.
Estos nuevos agentes son recomendados por el NICE para los pacientes con fibrilación auricular no valvular y al menos otro factor de riesgo, como la insuficiencia cardíaca congestiva, hipertensión, edad ≥ 75 años, diabetes, o ataque isquémico transitorio o ictus previo.
- La dosis de Dabigatrán es de 150 mg dos veces al día, y se reduce a 110 mg dos veces al día en pacientes> 80 años de edad.
- La dosis de Rivaroxaban es de 20 mg con la cena, se reduce a 15 mg si el aclaramiento de creatinina está entre 15-50 ml / min.
- La dosis Apixaban es de 5 mg dos veces al día, se reduce a 2,5 mg dos veces al día si el aclaramiento de creatinina 15-30 ml / min, el paciente es> 80 años, la concentración de creatinina> 133 mmol, o el peso corporal es <60 kg.

No hay comentarios:
Publicar un comentario